Angeborene Herzrhythmusstörungen
Etwa 130.000 Mal schlägt ein kindliches Herz durchschnittlich am Tag, Säuglinge kommen in 24 Stunden auf bis zu 180.000 Herzschläge. Während gelegentliche Unregelmäßigkeiten in den meisten Fällen harmlos sind, können Symptome wie Herzstolpern, Herzpausen, Herzstechen oder plötzliche Bewusstseinsverluste (Synkopen) bei Kindern ein Anzeichen auf eine angeborene Herzrhythmusstörung sein.
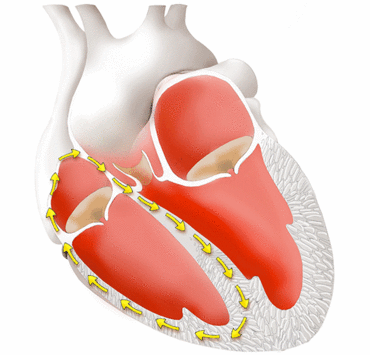
Eine Herzrhythmusstörung (Arrhythmie) liegt vor, wenn das Herz zu schnell (Tachykardie), zu langsam (Bradykardie) oder in einem unregelmäßigen Takt (Extrasystolen) schlägt. Aber auch bei einer normalen Herzfrequenz kann eine Herzrhythmusstörung vorliegen, wenn der elektrische Erregungsablauf im Herzen gestört ist. Ursachen für eine Herzrhythmusstörung können eine Fehlfunktion der elektrischen Impulsgeber und/oder der elektrischen Leitungsbahnen des Herzens sein, wodurch das Herz unregelmäßig schlägt und die Herzaktion ineffektiv wird.
Der Taktgeber des Herzens ist der sogenannte Sinusknoten, ein kleiner elektrisch aktiver Bereich im Herzmuskelgewebe des rechten Herzvorhofs. Von diesem Bereich breiten sich regelmäßig elektrische Impulse über die Vorhofmuskulatur zum AV-Knoten aus, der die Erregung über spezifische Reizleitungsbahnen in die Kammermuskulatur des Herzens sendet. Bei einigen Patienten werden die Impulswellen jedoch nicht richtig weitergeleitet oder es treten zusätzliche krankhafte Erregungsherde auf, die zu Arrhythmien führen.
Symptome & Ursachen
Ursachen
Im Erwachsenenalter sind Herzrhythmusstörungen zumeist eine Folge anderer Herzerkrankungen wie z. B. der koronaren Herzkrankheit, von Herzklappenfehlern oder von Herzmuskelentzündungen.
Treten Beschwerden bereits im Säuglings-, Kindes- und Jugendalter auf, gibt es in der Regel eine angeborene Ursache. Den meisten Herzrhythmusstörungen im Kindes- und Jugendalter liegen zusätzliche elektrische Leitungsbahnen zwischen Vor- und Hauptkammern des Herzens zugrunde, oder es kommt zu einem Kurzschluss der Erregung im Bereich der normalen Überleitung von den Vor- auf die Hauptkammern. Seltener können angeborene Herzfehler verantwortlich sein sowie vererbbare Fehlfunktionen der Ionenkanäle im Herzen.
Formen
Bei den angeborenen Herzrhythmusstörungen mit zu schnellem Herzschlag werden grundsätzlich supraventrikuläre von ventrikulären Tachykardien unterschieden. Während bei den supraventrikulären Tachykardien die Ursache der Rhythmusstörung im Bereich der Vorkammern des Herzens liegt, entstehen ventrikuläre Tachykardien im Bereich der Hauptkammern. Eine unmittelbare Lebensbedrohlichkeit besteht bei den supraventrikulären Tachykardien selten, dennoch bedürfen sie aufgrund ihrer Symptomatik in den meisten Fällen einer Therapie.
Bei den viel seltener auftretenden ventrikulären Tachykardien ist dagegen prinzipiell mit einer lebensbedrohlichen Beeinträchtigung des Blutkreislaufs zu rechnen. Auch wenn keine unmittelbare Bedrohung besteht, sollte die Erkrankung durch einen Kinderkardiologen/Kardiologen sorgfältig abgeklärt werden.
Supraventrikuläre Tachykardien
Supraventrikuläre Tachykardien treten bei Kindern und Jugendlichen mit einem ansonsten normalen Herzen aufgrund zusätzlicher Leitungsbahnen zwischen Vor- und Hauptkammer oder doppelter Leitungsbahnen im Bereich der normalen Impulsüberleitung von den Vor- auf die Hauptkammern auf. Der zugrunde liegende Mechanismus ist hierbei eine kreisende Erregung („Reentry“) über die zusätzliche bzw. doppelte Leitungsbahn. Seltener wird eine Tachykardie durch ein krankhaftes zusätzliches Schrittmacherzentrum innerhalb der Vorkammer verursacht, welches elektrische Impulse mit einer höheren Frequenz abgibt als der normale Taktgeber des Herzens (Sinusknoten).
Wolff-Parkinson-White-Syndrom (WPW-Syndrom): Bei Patienten mit dem WPW-Syndrom besteht eine zusätzliche angeborene elektrische Verbindung zwischen den Vorhöfen und den Hauptkammern des Herzens. Diese überzählige Leitungsbahn ermöglicht eine anfallsartige kreisende Erregung im Herzen, die zu einem plötzlichen, aber gleichmäßigen Herzrasen mit Herzfrequenzen bis über 200 Schläge pro Minute führen kann. Diese Tachykardien können sowohl bereits bei Neugeborenen und Säuglingen als auch im gesamten Kindes- und Jugendalter auftreten.
AV-Knoten-Reentry-Tachykardie (AVNRT): Bei einigen Menschen bestehen von Geburt an zwei Leitungsbahnen im Bereich der normalen Impulsüberleitung von den Vor- auf die Hauptkammern. Da diese beiden Leitungsbahnen unterschiedliche Leitungseigenschaften aufweisen, kann es auch hier zum Wiedereintritt des elektrischen Stroms und damit zum anfallsartigen Auftreten von Herzrasen kommen. Diese Form der supraventrikulären Tachykardie tritt typischerweise bei Jugendlichen auf, gelegentlich bereits bei kleineren Kindern.
Ventrikuläre Tachykardien
Als Ursachen für lebensbedrohliche Kammerrhythmusstörungen kommen sowohl die primär strukturellen Herzerkrankungen (Kardiomyopathien) sowie die primären Arrhythmiesyndrome (Ionenkanalerkrankungen) in Frage. Zu den häufigsten erblich bedingten Erkrankungen des Herzmuskels mit einem hohen Risiko für ventrikuläre Tachykardien zählen die hypertrophe (obstruktive) Kardiomyopathie, die arrhythmogene rechtsventrikuläre Kardiomyopathie sowie die dilatative Kardiomyopathie. Bei den vererbbaren Ionenkanalerkrankungen werden das Long-QT-Syndrom, die katecholaminerge polymorphe ventrikuläre Tachykardie (CPVT) sowie das Brugada-Syndrom am häufigsten diagnostiziert. Diese Erkrankungen können sich in jedem Lebensalter manifestieren.
Erbliche Herzmuskelerkrankungen mit gehäuften Herzrhythmusstörungen
Arrhythmogene rechtsventrikuläre Kardiomyopathie (ARVC): Bei der ARVC handelt es sich um eine vererbbare Erkrankung, bei der zunehmend die Muskulatur der (vorwiegend rechten) Herzhauptkammer durch Fettgewebe ersetzt wird, wodurch sich die Herzkammer vergrößert und ihre Funktion eingeschränkt wird. Hieraus resultieren Herzrhythmusstörungen, die zu Kammertachykardien und zu Kammerflimmern mit dem Risiko des plötzlichen Herztodes führen können.
Hypertrophe Kardiomyopathie (HCM) | Hypertrophe, obstruktive Kardiomyopathie (HOCM): Die hypertrophe Kardiomyopathie (HCM) ist eine angeborene vererbbare Herzerkrankung, die durch eine übermäßige Verdickung des Herzmuskels charakterisiert ist. Führt die extreme Verdickung des Herzmuskels zu einer Verengung der Ausflussbahn der linken Herzhauptkammer, liegt eine hypertrophe obstruktive Kardiomyopathie (HOCM) vor. Bei beiden Formen können ohne weitere Vorwarnungen lebensbedrohliche Kammerrhythmusstörungen auftreten.
Dilatative Kardiomyopathie (DCM):Bei der dilatativen Kardiomyopathie (DCM) wird der Herzmuskel zunehmend dünner und weicher, die Herzkammern und Herzvorhöfe weiten sich krankhaft auf. Dadurch ist das Herz nicht mehr in der Lage, eine ausreichende Blutmenge zu pumpen. Bei etwa einem Drittel der Betroffenen liegen die Ursachen in Veränderungen des Erbguts und treten familiär gehäuft auf. Auch können lebensbedrohliche Kammertachykardien und Kammerflimmern auftreten.
Ionenkanalerkrankungen
Long-QT-Syndrom: Beim Long-QT-Syndrom ist die Erregungsrückbildung der Herzkammern verlängert. Dies äußert sich im Ruhe-EKG darin, dass das QT-Intervall deutlich verlängert ist. Hierdurch besteht ein erhöhtes Risiko für lebensbedrohliche Herzrhythmusstörungen. Die Erkrankung ist erblich bedingt und auf verschiedene genetische Varianten zurückführbar. Zudem kann sie die Folge bestimmter Medikamente sein. Das Long-QT-Syndrom kann zeitlebens ohne Symptome verlaufen, sich jedoch auch durch Herzklopfen, plötzliche Bewusstlosigkeit bis hin zum Herzstillstand manifestieren. Typische Auslöser („Trigger“) für die Arrhythmien sind z. B. laute Geräusche, körperliche Belastungen und Erschrecken. Es gibt aber auch Formen des Long-QT-Syndroms, bei denen die Herzrhythmusstörungen plötzlich in Ruhe oder im Schlaf auftreten.
Katecholaminerge polymorphe Kammertachykardie (CPVT): Die CPVT wird durch die Mutation von Genen ausgelöst, die für den Kalzium-Stoffwechsel in den Herzmuskelzellen zuständig sind. Betroffene Patienten weisen typischerweise ein normales Ruhe-EKG auf, entwickeln jedoch bei körperlichem oder emotionalem Stress lebensbedrohliche Herzrhythmusstörungen. In den meisten Fällen macht sich die CPVT zum ersten Mal vor Erreichen des 30. Lebensjahres durch stressabhängige Synkopen (plötzlicher Bewusstseinsverlust), ausgelöst durch eine lebensbedrohliche Hauptkammertachykardie, bemerkbar.
Brugada-Syndrom: Das Brugada-Syndrom ist eine vererbbare Ionenkanalerkrankung des Herzens, die überwiegend bei Männern auftritt. Eine charakteristische EKG-Veränderung kann auf die Erkrankung hinweisen. Viele Patienten bleiben aber auch trotz auffälliger EKG-Veränderung beschwerdefrei oder werden erst zwischen dem 30. und 40. Lebensjahr symptomatisch. Die lebensbedrohlichen Hauptkammerrhythmusstörungen führen typischerweise zu einer Synkope oder zum plötzlichen Herztod. Selten kann eine Herzkammerrhythmusstörung auch bei Kindern durch ein Trigger-Ereignis (insbesondere Fieber) ausgelöst werden. Die Anfälle treten zumeist in Ruhe auf.
In seltenen Fällen sind die Arrhythmiesyndrome auch mit weiteren Auffälligkeiten behaftet, wie beim erblichen Jervell-und-Lange-Nielsen-Syndrom mit angeborener Schwerhörigkeit oder das Andersen-Tawil-Syndrom mit sporadischen Lähmungen, tief angesetzten Ohren und weiteren morphologischen Auffälligkeiten. Wie alle Erkrankungen benötigen auch diese eine differenzierte Diagnose und individualisierte Therapie, die durch einen Kinderkardiologen durchgeführt werden sollte.
Neben den oben beschriebenen Herzrhythmusstörungen, die bei Kindern und Jugendlichen mit einem strukturell normalen Herzen auftreten, kann es auch bei Patienten mit einem angeborenen strukturellen Herzfehler im weiteren Verlauf im Bereich der Vor- oder der Hauptkammern durch Narbenbildungen oder durch Druck- /Volumenbelastungen des Herzens zum Auftreten tachykarder Herzrhythmusstörungen kommen.
Symptome
Nur gelegentlich auftretende Unregelmäßigkeiten des Herzrhythmus werden oft gar nicht bemerkt und sind in vielen Fällen harmlos. Die körperlichen Beschwerden, die auf eine Herzrhythmusstörung hinweisen, sind wenig spezifisch und werden dadurch häufig zunächst nicht als Krankheitssymptome erkannt.
Eine Herzrhythmusstörung kann sich bei Kindern und Jugendlichen durch Herzrasen, Herzstolpern oder Herzstechen bemerkbar machen. In manchen Fällen von supraventrikulären Tachykardien ist der Herzschlag bis in den Hals spürbar und über die Pulsation der Halsschlagader deutlich sichtbar. Begleitet werden die Herzbeschwerden teilweise durch akute Schwächeanfälle, Schwindel und Übelkeit. Bei den supraventrikulären Tachykardien kommt es fast nie zu einer Ohnmacht.
Im Gegensatz zu den supraventrikulären Tachykardien kann es bei lebensbedrohlichen ventrikulären Tachykardien, abhängig von der Dauer der Herzrhythmusstörung, zum Auftreten eines akuten Bewusstseinsverlustes (Synkopen) ohne vorherige Warnsymptome (sogenannte Prodromi) kommen. Je nach Ursache der Erkrankung können die Synkopen durch unterschiedliche Trigger ausgelöst werden. Diese Symptome sind ein Warnzeichen dafür, dass die Herzrhythmusstörung die Leistung des Herzens kritisch beeinflussen kann. In diesem Fall muss dringend ein Arzt konsultiert werden.
Herzrhythmusstörungen mit zu langsamem Herzschlag können sich entweder durch das Auftreten eines unregelmäßigen Herzschlages, durch eine Leistungseinschränkung der Kinder und Jugendlichen oder aber durch Synkopen manifestieren.
Während größere Kinder und Jugendliche die Symptome oft genau angeben können, sind die von kleineren Kindern geäußerten Beschwerden zumeist weniger konkret. Säuglinge und Kleinkinder reagieren bei Herzrhythmusstörungen mit Verhaltensänderungen, für die es zunächst keine offensichtliche Erklärung gibt. Durch die Herzrhythmusstörung kann das Herz eine Pumpschwäche entwickeln und eine unzureichende Menge Blut in die Organe pumpen. Dadurch zeigen die Säuglinge eine Trinkschwäche, vermehrtes Schwitzen, Blässe und bei länger anhaltenden Rhythmusstörungen auch eine Gedeihstörung. Darüber hinaus können sie unruhig und zittrig werden, anhaltend schreien oder eine nicht beherrschbare Unruhe zeigen.
Herzrhythmusstörungen können bereits beim ungeborenen Kind im Mutterleib auftreten. Die Arrhythmien des ungeborenen Kindes können zunächst unbemerkt bleiben und werden dann z. B. bei einer routinemäßigen Ultraschalluntersuchung diagnostiziert. In der späteren Schwangerschaft kann eine Herzrhythmusstörung des ungeborenen Kindes auch durch Veränderungen der kindlichen Herztöne in der sogenannten Kardiotokographie (CTG-Untersuchung) auffallen. Kommt es durch die Herzrhythmusstörung zu einer Beeinträchtigung der Herzfunktion des ungeborenen Kindes, können Schwangere u. U. veränderte und schwächere Bewegungen des Kindes wahrnehmen.
Diagnose
Der Arzt wird zunächst eine möglichst genaue Beschreibung der Beschwerden sowie der auslösenden/begünstigenden Faktoren erfragen. Eine komplette körperliche Untersuchung inklusive der Messung des Blutdruckes sowie der Sauerstoffsättigung sind erforderlich. Darüber hinaus wird eine ausführliche Familienanamnese erhoben. Hierbei wird nach plötzlichen Todesfällen, Ohnmachts- oder Krampfanfällen innerhalb der Familie gefragt.
Anschließend erfolgt die Ableitung eines Ruhe-EKGs. Mit dem EKG-Befund sowie den weiteren bisher erhobenen Befunden aus der Vorgeschichte des Patienten und seiner Familie sowie der körperlichen Untersuchung kann in vielen Fällen bereits eine Verdachtsdiagnose gestellt werden.
Um die Herzrhythmusstörung zu dokumentieren, erfolgt die Ableitung eines Langzeit-EKGs. Bei einigen Patienten sind mehrere Langzeit-EKG-Untersuchungen erforderlich, um die Rhythmusstörung zu erfassen. Gelingt die Dokumentation der Rhythmusstörung mittels EKG und Langzeit-EKG nicht, kann, sofern erforderlich, ein Ereignisrecorder angewendet werden. Diese Geräte sind tragbar oder unter die Haut implantierbar. Tragbare Ereignisrecorder werden in der Regel für die Dauer von vier Wochen genutzt, ein implantierbarer Ereignisrecorder kann bis zu drei Jahren unter der Haut verbleiben.
Bei Hinweisen auf eine Herzrhythmusstörung, die bei körperlicher Belastung ausgelöst wird, ist die Durchführung eines Belastungs-EKGs erforderlich. Diese Untersuchung kann auf einem Fahrrad-Ergometer oder auf dem Laufband vorgenommen werden.
Schließlich sollte bei allen Patienten mit Herzrhythmusstörungen eine Ultraschalluntersuchung des Herzens (Echokardiographie) durchgeführt werden. Mit dieser Untersuchung können strukturelle Herzfehler und eine Beeinträchtigung der Herzfunktion diagnostiziert oder ausgeschlossen werden. Wird eine Herzrhythmusstörung bereits beim Ungeborenen im Mutterleib vermutet, lässt sich durch eine fetale Echokardiographie die Herzaktion des Kindes erfassen. Spezialisierte Ärzte können die mechanische Aktion der Vorhöfe und Kammern des Herzens voneinander getrennt abbilden, zuordnen und die Herzrhythmusstörung beurteilen.
Bei einigen Herzrhythmusstörungen wird auch die Magnetresonanztomographie des Herzens durchgeführt, um Erkrankungen des Herzmuskels, wie eine Kardiomyopathie oder eine Herzmuskelentzündung (Myokarditis), zu erkennen.
Mit der elektrophysiologischen Herzkatheteruntersuchung (kurz: EPU) können Typ und Ursache der Herzrhythmusstörung geklärt werden. In gleicher Sitzung kann dann zur definitiven Behandlung eine Verödung (Katheterablation) des verantwortlichen Gewebes durchgeführt werden (siehe unten).
Bei einigen der seltenen angeborenen Herzrhythmusstörungen (z. B. Long-QT-Syndrom oder Brugada-Syndrom) können medikamentöse Provokationstest (Epinephrintest, Ajmalintest) zur Diagnosefindung beitragen.
Bei den vererbbaren Rhythmuserkrankungen sollen zudem eine genetische Untersuchung und Beratung des Patienten und seiner Familienangehörigen durchgeführt werden.
Therapie
Nicht jede Herzrhythmusstörung muss zwingend medizinisch behandelt werden. Eine Behandlung wird aber dann notwendig, wenn entweder eine potentiell lebensbedrohliche Rhythmusstörung vorliegt, die Herzfunktion durch die Rhythmusstörung beeinträchtigt wird oder aber die Symptome die Lebensqualität des Patienten derart beeinträchtigen, dass beim Patienten oder bei den Eltern/Angehörigen der Wunsch nach einer Therapie besteht.
Welche Therapie erforderlich ist, hängt von der Art der Herzrhythmusstörung und dem Alter bzw. dem Gewicht des Kindes/Jugendlichen ab.
Supraventrikuläre Tachykardien
Bei den supraventrikulären Tachykardien können bestimmte Manöver, die den herzbremsenden Nerven (Nervus vagus) aktivieren, zur Beendigung (Terminierung) des akuten Herzrasens führen. Beispiele für solche Manöver sind das schnelle Trinken von Eiswasser oder das Durchführen einer Bauchpresse. Eine dauerhafte Behandlung der Herzrhythmusstörung ist hierdurch nicht erzielbar.
Für die dauerhafte Therapie supraventrikulärer Tachykardien kommen entweder eine medikamentöse Dauertherapie mit einem Antiarrhythmikum oder eine elektrophysiologische Untersuchung mit Katheterablation („Verödung“ mittels Herzkatheterverfahren) in Frage. Während durch eine medikamentöse Therapie nur die Symptome behandelt werden, kann durch eine Katheterablation in den meisten Fällen die Ursache der supraventrikulären Tachykardie beseitigt und der Patient damit geheilt werden. Eine medikamentöse Dauertherapie wird bei Säuglingen und Kleinkindern mit einem Gewicht < 15 kg empfohlen. Bei einem Körpergewicht > 15 kg kann eine Katheterablation ohne erhöhtes Risiko durchgeführt werden. Wenn nötig, kann dies auch bei Säuglingen mit einem Körpergewicht < 15 kg erfolgen, wenn eine medikamentöse Therapie nicht zur gewünschten Symptomfreiheit führt oder nicht vertragen wird. Die Katheterablation bei kleinen Kindern sollte aber nur in spezialisierten Zentren mit ausgewiesener Expertise durchgeführt werden.
Die elektrophysiologische Untersuchung wird im Rahmen eines kurzen stationären Aufenthaltes durchgeführt. In tiefer Sedierung oder Narkose werden über Zugänge in der Leiste dünne Elektrodenkatheter („Kabel“) in das schlagende Herz vorgeschoben und der Herzrhythmus untersucht. Nach Identifizierung der Ursache der supraventrikulären Tachykardie kann das verursachende Gewebe entweder mit Hochfrequenzstromenergie („Hitze“) oder Cryoenergie („Kälte“) verödet werden. Die Wahl der Energieform hängt von der Art und Lokalisation der supraventrikulären Tachykardie ab. Neben supraventrikulären Tachykardien können auch ausgewählte ventrikuläre Tachykardien durch eine Katheterablation behandelt werden (siehe unten).
Durch die Verwendung moderner dreidimensionaler Katheternavigationssysteme ist die Ablation von supraventrikulären und ventrikulären Tachykardien nahezu ohne die Anwendung von Röntgenstrahlen möglich.
Ventrikuläre Tachykardien
Patienten mit z. T. potentiell lebensbedrohlichen Herzrhythmusstörungen – aufgrund einer strukturellen Herzerkrankung (Kardiomyopathie) oder einer Ionenkanalerkrankung – sollten in vielen Fällen ihren Lebensstil modifizieren und ihn der Erkrankung anpassen. Bei einigen Krankheitsbildern sollten starke körperliche Belastungen, wie sie beim Sport auftreten, unbedingt vermieden werden. Bei anderen Erkrankungen kann der übermäßige Genuss von Alkohol das Auftreten von Herzrhythmusstörungen begünstigen. In vielen Fällen ist bei diesen Krankheiten die lebenslange Einnahme von antiarrhythmischen Medikamenten erforderlich.
Eine Katheterablation kann bei diesen Formen nur in ausgewählten Fällen helfen, das Auftreten von Herzrhythmusstörungen zu verhindern.
Die Implantation eines Defibrillators (ICD) zur Vorbeugung eines plötzlichen Herztodes kann für Patienten mit einer Kardiomyopathie oder einer Ionenkanalerkrankung erforderlich sein. Hierbei handelt es sich um kleine implantierbare Geräte, die im Bereich des Brustmuskels eingesetzt werden. Über eine Sonde im Herzen können die Geräte die elektrischen Herzkationen überwachen. Beim Auftreten lebensbedrohlicher Herzrhythmusstörungen beenden sie diese durch Abgabe eines Elektroschocks und retten damit das Leben des Patienten.
Bradykarde Herzrhythmusstörungen
Bei langsamen (bradykarden) Herzrhythmusstörungen kann die Implantation eines Herzschrittmachers notwendig werden. Als künstlicher Taktgeber regt das kleine, batteriebetriebene Gerät das Herz mit einem elektrischen Impuls zum gleichmäßigen Schlagen an und vermeidet so längere Pausen.