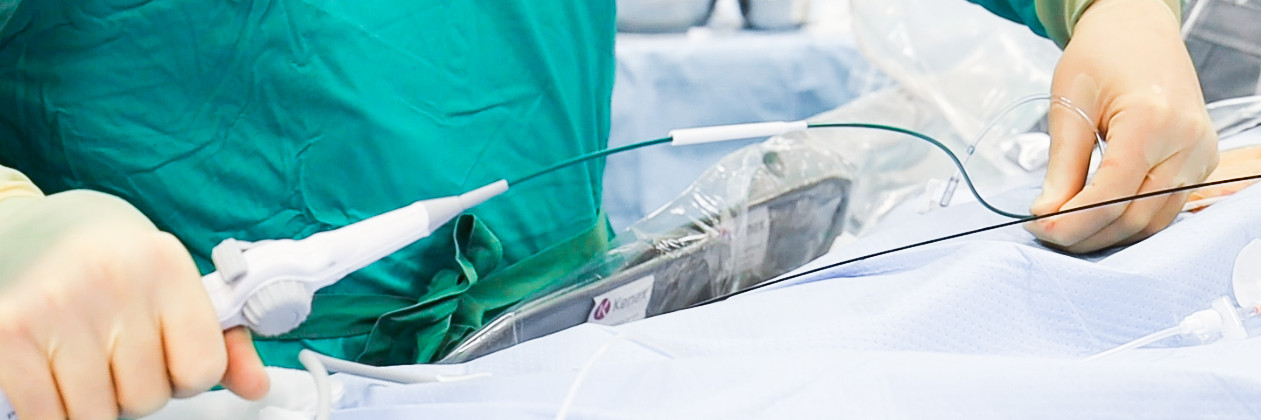
Elektrophysiologische Untersuchung und Ablationstherapie
Die invasive elektrophysiologische Untersuchung (EPU) dient der Diagnostik und Therapie von Herzrhythmusstörungen. Die Eingriffe werden im Herzzentrum der Universitätsmedizin Göttingen in einem eigenen speziell ausgestatteten Herzkatheterlabor durchgeführt. Hierbei werden über die Leistenvenen unter Röntgendurchleuchtung Katheter ins Herz vorgebracht, mit denen die Erregungsbildung und –ausbreitung untersucht werden können. Dies geschieht durch eine gezielte Stimulation, mit der die Rhythmusstörung ausgelöst und lokalisiert werden kann.
In der Regel erfolgt die Verödung (Ablation) der Rhythmusstörung in der gleichen Sitzung. Bei der Ablation wird Radiofrequenzstrom eingesetzt, der durch die Hitzeentwicklung zu einer Verödung des Ursprungsortes der Rhythmusstörung führt. Das Verfahren bietet sich insbesondere bei angeborenen akzessorischen Leitungsbahnen (WPW-Syndrom), AV-Knoten-Reentrytachykardien (AVNRT) oder anderen schnellen Rhythmusstörungen wie atrialen Tachykardien oder Vorhofflattern an.
Am Herzzentrum der Universitätsmedizin Göttingen werden EPUs und Ablationsbehandlungen regelhaft unter Verwendung von 3D-Mappingsystemen durchgeführt, was zu einer Reduktion von Röntgenstrahlung führt und die Sicherheit der Untersuchung erhöht.
Ablation von Vorhofflimmern
Die Katheterablation von Vorhofflimmern zählt zu den Routineeingriffen in der invasiven Elektrophysiologie. Sie ist insbesondere bei symptomatischen Patient*innen sinnvoll, bei denen eine medikamentöse Therapie unwirksam bzw. nicht vertragen wird oder bei Risikopatient*innen mit begleitender Herzschwäche.
Der Eingriff wird in der Regel in einem tiefen Schlaf, einer sogenannten Analgosedierung, durchgeführt. Mit über 300 Vorhofflimmerablationen im Jahr 2022 stellt das Herzzentrum der Universitätsmedizin Göttingen eines der größten Vorhofflimmerzentren in Niedersachsen dar. Hier kommen die modernsten Kathetersysteme zum Einsatz, die sich zur Vorhofflimmerablation etabliert haben. Neben der Radiofrequenzablation (RF) wird auch die Verödungstherapie mittels Kälte (Kryoballon) und die neuartige Pulsed-Field-Ablation (PFA) eingesetzt. Welches der Verfahren das geeignete ist, wird bei jeder Patientin/ jedem Patienten individuell entschieden
Radiofrequenzablation
Die Radiofrequenzstromablation (Verödung mittels Hitze-Energie) wird seit über 20 Jahren für die Pulmonalvenenisolation verwendet. Durch die Abgabe von Radiofrequenzstrom über den Katheter kann präzise eine permanente Verödung des für die Rhythmusstörung verantwortlichen Gewebes erzielt werden.
In den letzten Jahren hat es viele Weiterentwicklungen gegeben, die die Ablation schneller, effizienter und vor allem sicherer gemacht haben. Eine der neuesten Entwicklungen stellt hier die Ablation mit hoher Energie bei kürzerer Ablationsdauer (High-Power Short-Duration) dar. Aufgrund einer anderen Wärmeverteilung kann das Nachbargewebe hierdurch besser geschont werden Gleichzeitig reduziert sich die Prozedurzeit um mehr als die Hälfte.
Am Herzzentrum der Universitätsmedizin Göttingen werden hierfür speziell entwickelte Katheter verwendet
Kryoablation
Bei der Kryoablation wird das Gewebe mit Hilfe eines Kälteballons auf bis zu -60°C gekühlt, was zu einer Verödung führt. Die Kryoablation ist ein über Jahre etabliertes Verfahren und stellt eine Alternative zur Radiofrequenzablation dar. Die Prozedurdauer beträgt zwischen 45-60 Minuten
Pulsed Field Ablation
Die Pulsed Field Ablation ist das neueste und modernste Verfahren der Vorhofflimmernablation. Das Herzzentrum der Universitätsmedizin Göttingen ist aktuell eines von wenigen Zentren in Deutschland, in denen diese Technologie zur Verfügung steht.
Bei der Pulsed Field Ablation werden die Zellen, die für das Vorhofflimmern verantwortlich sind, gezielt durch kurze pulsierende Stromstöße verödet. Durch diese gezielte Verödung wird umliegendes Gewebe komplett geschont.
Die Prozedurdauer beträgt in der Regel deutlich weniger als 60 Minuten
Kammertachykardien und Extrasystolie
Ventrikuläre Tachykardien
Schnelle Rhythmusstörungen aus den Herzkammern (ventrikuläre Tachykardien) stellen eine der Hauptursachen für den plötzlichen Herztod dar. Die meisten dieser Rhythmusstörungen treten bei Patient*innen mit strukturellen Herzerkrankungen oder einer Herzschwäche auf.
Zum Schutz vor dem plötzlichen Herztod werden den Patient*innen implantierbare Kardioverter-Defibrillatoren (ICD) eingesetzt. Diese können ventrikuläre Rhythmusstörungen durch Schockabgaben beenden. Immer wiederkehrende Schockabgaben durch den ICD führen jedoch zu einer deutlichen Einschränkung der Lebensqualität und einer erhöhten Sterblichkeit. Bei diesen Patient*innen kann eine Katheterablation sinnvoll sein, um das Auftreten der Kammerrhythmusstörung zu verhindern
Die Ablation von Kammertachykardien im Herzzentrum Göttingen wird in der Regel durch ein Team der Anästhesie begleitet. Auch bei Herzgesunden können sogenannte idiopathische Kammertachykardien auftreten. Hier kann eine Ablationsbehandlung in vielen Fällen sogar zu einer Heilung führen
Ventrikuläre Extrasystolen
Einzelne Extraschläge aus den Herzkammern werden ventrikuläre Extrasystolen genannt. Diese können auch bei Herzgesunden auftreten. In der Regel führen sie zu Beschwerden wie Luftnot, Unwohlsein und Herzklopfen. In Einzelfällen kann auch die Herzleistung leiden. Treten die Extraschläge sehr häufig auf, kann eine Katheterablation erfolgen, um den Ursprung der Extraschläge zu identifizieren und mit einer Ablation gezielt zu veröden.
Herzschrittmacher und ICD-Therapie
Die Implantation von Herzschrittmachern und Defibrillatoren (ICD) sowie deren Nachsorge ist zentraler Teil der Patient*innenversorgung im Herzzentrum der Universitätsmedizin Göttingen. Sofern die klinische Notwendigkeit besteht, werden die Geräte mit einer zusätzlichen Sonde versehen, um eine Resynchronisation der Herzkammern zu ermöglichen (CRT=Cardiale Resynchronisationstherapie). Neben den klassischen Herzschrittmacher- und ICD-Systemen werden auch kabellose Schrittmacher, ICDs unter der Haut und Geräte zur kardialen Kontraktilitätsmodulation (CCM) implantiert.
Die Nachsorge erfolgt über unsere spezialisierte Ambulanz oder telemedizinisch per Fernmonitoring.
Herzschrittmacher
Das Herz verfügt über spezialisierte Zellen, die für die Entstehung des Herzschlags verantwortlich sind (das sogenannte Reizleitungssystem). Störungen in diesem Reizleitungssystem führen zu einem verlangsamten oder unregelmäßigen Herzschlag. Hierdurch kann es bei einigen Patient*innen zu Schwindelgefühl, Einschränkungen der körperlichen Belastbarkeit und zum Auftreten einer Bewusstlosigkeit kommen.
In diesen Fällen kann dann die Implantation eines Herzschrittmachers notwendig werden. Ein klassischer Herzschrittmacher ist ein Gerät, das unter die Haut im Bereich zwischen Schulter und Schlüsselbein implantiert wird. Er verfügt über ein bis zwei Kabel (Elektroden), die über die Blutgefäße in das Herz vorgebracht und befestigt werden.
Kabelloser Schrittmacher
Ist die Implantation eines Schrittmachers über die Schlüsselbeinvene nicht möglich oder kam es in der Vergangenheit zu Infektionen des Schrittmachers, kann die Implantation eines kabellosen Schrittmachers erforderlich sein. Dieser Schrittmacher wird während einer Herzkatheteruntersuchung über die Leistengefäße in die rechte Herzkammer vorgebracht und dort direkt im Herzmuskel verankert.
Defibrillator (ICD)
Herzrhythmusstörungen können sowohl zu einem langsamen als auch zu einem schnellen Herzschlag führen. Schnelle Rhythmusstörungen aus den Hauptkammern (ventrikuläre Tachykardien, Kammerflimmern) sind akut lebensbedrohlich und können unbehandelt zum plötzlichen Herztod führen.
Der implantierbare Cardioverter Defibrillator (ICD) ist ein Gerät, dass der Erkennung und Therapie schneller Herzrhythmusstörungen aus den Hauptkammern dient. Zum einen ist die Abgabe von kleinen Stromimpulsen möglich, wodurch schnelle Herzrhythmusstörungen unterbrochen werden können (ATP-Therapie), zum anderen kann das Gerät auch bei sehr schnellen Herzrhythmusstörungen bzw. bei Kammerflimmern einen rettenden Elektroschock abgeben.
Ein klassischer Defibrillator besitzt immer auch die Funktion eines Herzschrittmachers, sodass auch langsame Herzrhythmusstörungen durch das Gerät behandelt werden Die Implantation ähnelt der von Herzschrittmachern. Ein ICD ist notwendig bei Patient*innen, bei denen bereits ventrikuläre Tachykardien oder Kammerflimmern aufgetreten ist (Sekundärprophylaxe) oder bei Patient*innen, die ein hohes Risiko für das Auftreten des plötzlichen Herztodes aufweisen (Primärprophylaxe). Hierzu zählen vor allem Menschen mit fortgeschrittener Herzschwäche oder bestimmten angeborenen Herzerkrankungen.
Subkutaner Defibrillator (S-ICD)
Ein subkutaner Defibrillator (S-ICD) unterscheidet sich vom herkömmlichen ICD dadurch, dass keine direkte Verbindung zwischen dem Herzen und dem Gerät bestehen. Der S-ICD wird seitlich an der Brustwand unter die Haut gesetzt (subkutan) und ein Kabel unter der Haut über dem Herzen platziert. Dies hat den Vorteil, dass die Blutgefäße geschont werden und das Risiko für Infektionen im Herzen geringer ist. Ein S-ICD kann rettende Schocks abgeben, hat jedoch keine Schrittmacherfunktion. Auf eine Schrittmacherfunktion kann jedoch in vielen Fällen verzichtet werden.
Resynchronisationstherapie (CRT)
Patient*innen mit einer Herzschwäche entwickeln im Laufe der Zeit häufig Störungen im Reizleitungsssystem. Diese Störungen können dazu führen, dass die rechte und linke Herzkammer nicht mehr gleichzeitig, sondern zeitlich versetzt (asynchron) schlagen, wodurch weitere Herzleistung verloren gehen kann. Durch die Implantation eines speziellen Herzschrittmachers kann eine Resynchronisation beider Kammern erreicht werden. Diese kardiale Resynchronisationstherapie (CRT) kann die körperliche Belastbarkeit verbessern und nach neuesten Erkenntnissen auch Herzrhythmusstörungen vorbeugen .
Die Implantation erfolgt wie bei den konventionellen Herzschrittmachern. Eine Besonderheit liegt aber darin, dass nicht nur ein Kabel (Elektrode) zur rechten Herzkammer gelegt wird, sondern über die Koronarvene ein weiteres Kabel zur linken Herzseite vorgebracht wird. Hierdurch kann eine gleichmäßige Kontraktion beider Herzkammern gewährleistet werden.
Ist eine CRT-Therapie nicht möglich, kann die Resynchronisation auch alternativ über die direkte Stimulation des Reizleitumgssystem erfolgen. Dieses Verfahren wird „physiologische“ Stimulation genannt und wird aktuell intensiv beforscht.
Unser Team

Sekretariat
- Telefon: +49 551 3965253
- Telefax: +49 551 3913065253
- E-Mail-Adresse: markus.zabel(at)med.uni-goettingen.de
Leiter des Schwerpunkts Klinische Elektrophysiologie, W2-Universitätsprofessur
- DGK-Zertifikat Spezielle Rhythmologie
- Koordinator EU-CERT-ICD – Studie
- Facharzt für Innere Medizin und Kardiologie, Zusatzweiterbildung Internistische Intensivmedizin
- Weiterbildungsermächtigter für Innere Medizin und Kardiologie, sowie für die Zusatzweiterbildung Internistische Intensivmedizin
- Strahlenschutzbeauftragter für die Klinische Elektrophysiologie (zusammen mit Dr. H. Haarmann)
- Ausbildungsleiter DGK-Zertifikat Spezielle Rhythmologie
(Ablationstherapie von Herzrhythmusstörungen, Device-Therapie / Herzschrittmacher und Defibrillatoren / von Herzrhythmusstörungen und Herzinsuffizienz)

Kontaktinformationen
- Telefon: +49 551 3962983
- E-Mail-Adresse: leonard.bergau(at)med.uni-goettingen.de
Stv. Leiter des Schwerpunkts Klinische Elektrophysiologie,
Oberarzt der Klinik der Klinik für Kardiologie und PneumologieFacharzt für Innere Medizin und Kardiologie
Stellv. Ausbildungsleiter DGK-Zertifikat Spezielle Rhythmologie (Ablationstherapie von Herzrhythmusstörungen, Device-Therapie / Herzschrittmacher und Defibrillatoren / von Herzrhythmusstörungen und Herzinsuffizienz)

Kontaktinformationen
- E-Mail-Adresse: helge.haarmann(at)med.uni-goettingen.de
Oberarzt für klinische Elektrophysiologie
Facharzt für Innere Medizin und Kardiologie
Zusatzqualifikation Spezielle Rhythmologie (Invasive Elektrophysiologie und Aktive Herzrhythmusimplantate)
Strahlenschutzbeauftragter

Kontaktinformationen
- Telefon: +49 551 3966542
- Telefon: +49 551 3966546
- E-Mail-Adresse: erasena(at)med.uni-goettingen.de
Oberärztin
Fachärztin für Innere Medizin und Kardiologie
Zusatzbezeichnung Notfallmedizin
Zusatzbezeichnung internistische Intensivmedizin
Zusatzqualifikation Spezielle Rhythmologie (Aktive Herzrhythmusimplantate)
Kontaktinformationen
- Telefon: +49 551 3966329
- E-Mail-Adresse: klaudiastella.illes(at)med.uni-goettingen.de
Kontaktinformationen
- Telefon: +49 551 3868328
- E-Mail-Adresse: simon.schloegl(at)med.uni-goettingen.de

Kontaktinformationen
- Telefon: +49 551 3964283
- E-Mail-Adresse: nibras.soubh(at)med.uni-goettingen.de
Das könnte Sie auch interessieren
